Danni alla pelle associati all’umidità (MASD) è il termine generale per l’infiammazione o l’erosione cutanea causata dall’esposizione prolungata a una fonte di umidità come urina, feci, sudore, drenaggio della ferita, saliva o muco. Si propone che per la MASD si verifichi, oltre alla semplice esposizione all’umidità, è necessario un altro fattore di complicazione. Le possibilità includono fattori meccanici (attrito), fattori chimici (irritanti contenuti nella fonte di umidità) o fattori microbici (microrganismi)., La barriera di umidità della pelle svolge un ruolo critico nel mantenimento dell’omeostasi all’interno del corpo, principalmente rallentando contemporaneamente il movimento dell’acqua fuori dal corpo (perdita di acqua transepidermica, o TEWL) e regolando l’assorbimento di acqua e soluti dall’esterno del corpo. Quando esposto a quantità eccessive di umidità, la pelle si ammorbidisce, si gonfia e diventa rugosa, il che rende la pelle più suscettibile ai danni da uno dei fattori di complicazione sopra menzionati.,
I quattro tipi specifici di danni alla pelle associati all’umidità che verranno discussi qui sono la dermatite periwound associata all’umidità, la dermatite peristomale associata all’umidità, la dermatite associata all’incontinenza e la dermatite intertriginosa.
Periwound Dermatite associata all’umidità
Eziologia
La produzione di essudato è un risultato normale dello stadio infiammatorio della guarigione delle ferite. Tuttavia, l’avvento della guarigione delle ferite umide ha portato con sé la comprensione che l’equilibrio idrico è la chiave per risultati ottimali., Quantità eccessive di essudato della ferita possono causare la macerazione della pelle periwound (entro 4 cm dal bordo della ferita) e persino la rottura. Questo tipo di danno alla pelle è chiamato dermatite associata all’umidità perversa.
La composizione chimica dell’essudato della ferita influisce notevolmente sul potenziale danno che può essere battuto. La presenza di batteri, proteine specifiche o enzimi proteolitici, così come il volume dell’essudato della ferita riducono notevolmente la funzione barriera della pelle e possono portare alla macerazione., In particolare, essudato da ferite croniche è stato trovato per contenere una maggiore concentrazione di enzimi proteolitici rispetto a essudato da ferite acute. Un altro fattore che influenza l’insorgenza della macerazione perversa è il danno alla pelle mediante rimozione aggressiva delle medicazioni adesive, che influenzano l’integrità della barriera cutanea eliminando parti dell’epidermide.,
Sintomi
La dermatite associata all’umidità perversa è caratterizzata da eritema (che può essere più difficile da discernere in persone con pelle pigmentata scura), macerazione (pelle bianca, pallida o grigia ammorbidita e / o rugosa) e bordi irregolari o diffusi (al contrario delle ulcere da pressione che in genere hanno bordi distinti). Le ferite con essudato più viscoso sono più inclini alla macerazione periwound, poiché l’umidità è meno probabile che venga persa evaporando attraverso la medicazione. L’individuo può riferire di provare dolore, bruciore o prurito a causa del danno alla pelle., Il danno può essere messo a fuoco sull’area dipendente della ferita in estremità, dovuto mettere in comune dell’essudato della ferita.
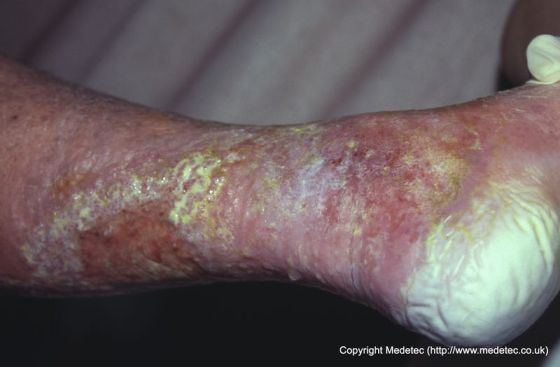
Figura 1: Esempio di periwound macerazione
Fattori di Rischio
Il seguente ferite sono più inclini a sviluppare periwound umidità associata a dermatite:
- ulcere del piede Diabetico
- ulcere Venose delle gambe
- ulcere da Pressione
- Ulcerato tumori
- spessore totale (terzo grado) ustioni
le infezioni della Ferita sarà anche aumentare notevolmente il rischio di periwound macerazione, in quanto aumenta la produzione di essudato.,
Trattamento & Interventi
Le seguenti precauzioni possono aiutare a minimizzare il rischio di sviluppare periwound umidità associata a dermatite nei pazienti a rischio e per ridurre al minimo le complicanze in pazienti già presenti sintomi:
- Controllare la ferita di routine per i cambiamenti nella condizione della pelle.
- Gestire l’essudato della ferita con medicazioni scelte per una corretta assorbenza.
- Applicare un film barriera o un protettivo cutaneo sulla pelle perversa quando appropriato.,
Il primo passo nel trattamento della dermatite associata all’umidità perversa è la gestione dell’eccessivo essudato. Ciò può significare qualsiasi cosa, dalle medicazioni assorbenti o finestrate ai dispositivi di raccolta esterni o alla terapia della ferita a pressione negativa in casi estremi. I protettori della pelle liquidi, pomati o a base di crema offrono una gamma di protezione per la pelle perversa dalla macerazione. Dopo essudato è stato gestito, la pelle dovrebbe essere permesso di progredire alla guarigione.,
Dermatite peristomale associata all’umidità
Eziologia
Esistono diversi tipi di umidità che possono causare dermatite peristomale associata all’umidità, inclusa l’esposizione alle urine o alle feci, al sudore, al drenaggio delle ferite o ad altre fonti d’acqua come durante il bagno o il nuoto. Come parte del processo di pouching, le barriere cutanee solide sono posizionate attorno allo stoma per proteggere la pelle sottostante dai componenti dannosi dell’uscita dello stoma (urina o feci). Queste barriere funzionano per mantenere la pelle asciutta assorbendo sia l’effluente dallo stoma che l’umidità dalla pelle sottostante., Se troppa umidità viene assorbita dallo stoma, la barriera cesserà di essere efficace, consentendo all’effluente di entrare in contatto con la pelle peristomale. Troppa umidità sotto la barriera (sudore o essudato da una ferita peristomale esistente) può occludere la pelle sottostante e portare alla macerazione. Inoltre, l’esposizione prolungata dell’adesivo del sacchetto all’acqua, in genere durante la doccia o il nuoto, può causare guasti all’adesivo, richiedendo modifiche più frequenti del sacchetto e aumentando il potenziale di danni meccanici dovuti alla rimozione ripetuta dell’adesivo.,
Sintomi
La perdita di effluente stomale sulla pelle peristomale causerà infiammazione e persino erosione cutanea a seconda del posizionamento dello stoma (il contenuto di liquidi e enzimi varia lungo la lunghezza dell’intestino). La macerazione, che è caratterizzata da pelle peristomale sbiancata e ammorbidita, è comune anche nei casi in cui l’umidità è intrappolata sotto la barriera cutanea e la pelle diventa occlusa. L’area interessata può prudere o essere dolorante al tatto.,
Fattori di Rischio
I seguenti fattori aumentano il rischio di sviluppare peristomale umidità associata a dermatite:
- Pieghe della pelle sotto la barriera della pelle quando si cambiano le posizioni (in piedi, seduto, supino)
- Grado di stomale protrusione
- Improprio pouching tecnica e tempo di usura
- Aumento della sudorazione o l’esposizione a umidità esterna (ad es., nuotare, fare la doccia)
Trattamento & Interventi
Le seguenti precauzioni possono aiutare a minimizzare il rischio di sviluppare peristomale umidità associata a dermatite nei pazienti a rischio e per ridurre al minimo le complicanze in pazienti già presenti sintomi:
- Gestire peristomale di umidità, fonti, come la sudorazione, l’essudato della ferita, e le fonti esterne per garantire la corretta custodia di adesione.
- Assicurarsi che il sacchetto non sia lasciato in posizione per un periodo troppo lungo o troppo breve., Tempi di usura più lunghi possono portare a compromissione dell’adesione della sacca e dell’occlusione della pelle sottostante, e tempi di usura più brevi possono portare a stripping meccanico della pelle
- Quando si taglia o si modella la barriera cutanea per adattarsi allo stoma, si raccomanda di eseguire misurazioni frequenti dello stoma nelle prime 6 settimane per adattarsi alla forma mutevole dello stoma.
Il trattamento della dermatite peristomale associata all’umidità sarà orientato verso la prevenzione di ulteriori irritazioni e la guarigione della pelle irritata., Il sistema di pouching deve essere rivalutato per garantire il corretto montaggio e drenaggio, con la barriera cutanea adatta al tipo di uscita. Terapie topiche come polveri barriera cutanea, paste o anelli possono essere utilizzati per assorbire l’umidità sotto la barriera cutanea, fornire una barriera fisica aggiuntiva, ridurre l’irritazione esistente e consentire una corretta adesione della barriera cutanea solida. Se l’essudato proveniente da una ferita sottostante è la fonte di umidità, l’eziologia della ferita deve essere affrontata e l’essudato gestito con una medicazione assorbente appropriata.,
Dermatite associata all’incontinenza
Eziologia
La dermatite associata all’incontinenza (IAD) è prevalentemente un’irritazione chimica derivante dall’urina o dalle feci che vengono a contatto con la pelle. L’ammoniaca dalle urine e gli enzimi dalle feci possono disturbare il mantello acido della pelle e alla fine causare la rottura della pelle. Come con le altre forme di MASD discusse sopra, la macerazione svolge anche un ruolo chiave nella formazione di IAD e può rendere la pelle più suscettibile ai danni da attrito., Mentre l’incontinenza urinaria può portare a IAD, è molto più comune negli individui con incontinenza fecale o incontinenza urinaria e fecale mista.
L’area interessata si presenterà con eritema e macerazione. L’area può progredire verso dolorose erosioni a spessore parziale con essudato sieroso piangente. Se non trattata, la pressione e l’attrito possono aumentare lo stress sulla zona interessata, portando alla rottura della pelle. A seconda delle aree esposte alle urine e alle feci, la IAD non è necessariamente limitata all’area perineale e può estendersi sulla parte bassa della schiena o verso il basso sull’interno delle cosce.,
Fattori di Rischio
- Uso di contenimento o di prodotti assorbenti, che può portare ad un eccessivo occlusione e la macerazione
- Fecale o urinaria mista/incontinenza fecale
- Evacuazione capacità
Trattamento & Interventi
Le seguenti precauzioni possono aiutare a minimizzare il rischio di sviluppare incontinenza associata a dermatite nei pazienti a rischio e per ridurre al minimo le complicanze in pazienti già presenti sintomi:
- Ridurre al minimo l’esposizione della pelle di urine e feci.,
- Sviluppare un regime coerente di cura della pelle per proteggere l’integrità della barriera cutanea, compresa la pulizia, l’idratazione e l’uso di un protettivo cutaneo.
Se possono essere prese misure per affrontare l’incontinenza corrispondente, queste devono essere prese in considerazione mentre si adottano misure per attuare un regime di cura della pelle per proteggere la pelle da continue irritazioni. Dopo che la pelle è stata adeguatamente pulita e idratata, applicare una barriera cutanea per proteggere la pelle colpita da ulteriori esposizioni. Qualsiasi infezione secondaria dell’area interessata deve essere trattata localmente., In alcuni casi, può essere indicato un dispositivo di contenimento o diversione.
Dermatite intertriginosa
Eziologia
La dermatite intertriginosa (ITD), nota anche come intertrigo, deriva dal sudore intrappolato nelle pieghe della pelle con una circolazione d’aria minima. Quando il sudore non è in grado di evaporare, lo strato corneo diventa eccessivamente idratato e macerato, facilitando i danni da attrito che spesso si riflettono su entrambi i lati della piega. Questo a sua volta porta a infiammazione e denudazione della pelle, rendendo l’area più soggetta a infezioni., ITD colpisce in genere i bambini a causa delle loro pieghe della pelle esagerate e postura curva, individui obesi e, nel caso di ITD che colpisce la tessitura tra le dita dei piedi, individui attivi che indossano punta chiusa o scarpe aderenti.
Oltre ad avere più pieghe cutanee, gli individui obesi presentano anche diversi fattori fisiologici che possono aumentare il rischio di sviluppare ITD., Questi includono un aumento della sudorazione per regolare la temperatura corporea, una maggiore perdita di acqua transepidermica (TEWL) e un maggiore pH superficiale della pelle (che rende il mantello acido meno efficace come barriera naturale alle infezioni).
Sintomi
ITD si presenta tipicamente con eritema lieve che può progredire a infiammazione più grave, erosione, stillicidio, essudazione, macerazione e crosta della pelle intertriginosa rispecchiata su entrambi i lati della piega. L’individuo può segnalare dolore, prurito o sensazioni di bruciore intorno alla zona interessata., Con toe web ITD, la tessitura può presentare con macerazione, eritema, desquamazione e persino erosione della pelle interessata, compromettendo la deambulazione nei casi più gravi.,>Le seguenti precauzioni possono aiutare a minimizzare il rischio di sviluppare intertriginous dermatite nei pazienti a rischio e per ridurre al minimo le complicanze in pazienti già presenti sintomi:
- Ridurre il calore e l’umidità all’interno della piega di pelle
- Mantenere le aree a rischio pulita e asciutta
- Doccia dopo l’allenamento, quindi accuratamente asciugare la pelle all’interno della piega
- Utilizzare un pH equilibrato con un detergente della pelle
- generale la Promozione di una corretta igiene della pelle
L’obiettivo del trattamento per intertriginous dermatite è quello di ridurre l’assorbimento di umidità e di attrito in piega di pelle e per il trattamento di eventuali infezioni., Trattamenti topici o orali devono essere utilizzati per eventuali infezioni fungine o batteriche secondarie. Se la perdita di peso è possibile, ciò ridurrà le complicazioni future. Anche se non spesso raccomandato specificamente come trattamento per ITD, la rimozione chirurgica della pelle ridondante servirà anche a ridurre il rischio di sviluppare ITD. Si consiglia di indossare indumenti leggeri, non costrittivi e assorbenti in fibre naturali per favorire la circolazione dell’aria e la trasmissione del vapore acqueo. Tessuti d’argento o medicazioni assorbenti possono essere collocati nella piega della pelle per inibire la crescita microbica e assorbire l’umidità., Per toe web ITD, le scarpe aperte sono raccomandate per favorire la circolazione dell’aria.
Immagine di credito: Medetec (http://medetec.co.uk/). Usato con il permesso.
Alvey B, Beck DE. Dermatologia peristomale. Clin Colon Rettale Surg. 2008;21(1): 41-44. doi: 10.1055/s-2008-1055320
Colwell JC, Ratliff CR, Goldberg M, Baharestani MM, Bliss DZ, Grigio M, Kennedy-Evans KL, Logan S, Nero JM. MASD Parte 3: Dermatite peristomale associata all’umidità e dermatite Periwound associata all’umidità. J Ferita stomia continenza Nurs. 2011;38(5):541-553. doi: 10.1097/VINTO.0b013e31822acd95
Grigio M., Danni alla pelle correlati all’incontinenza: conoscenze essenziali. Ferita stomia Gestire. 2007;53(12):28-32.